Choroba i zespół Raynauda
Maurice Raynaud, francuski lekarz w 1862 roku zauważył i opisał objaw, który dostrzegł u swoich pacjentów. Charakteryzował się on nawracającymi blednięciami skóry palców. Początkowo za główną przyczynę tych zmian uznawane były zaburzenia funkcji centralnego układu nerwowego, dopiero później objawy połączono ze skurczami naczyń obwodowych i zaburzeniami krążenia. Choć od momentu odkrycia minęło już ponad 150 lat, to przyczyny występowania tego objawu wciąż nie są całkowicie wyjaśnione.
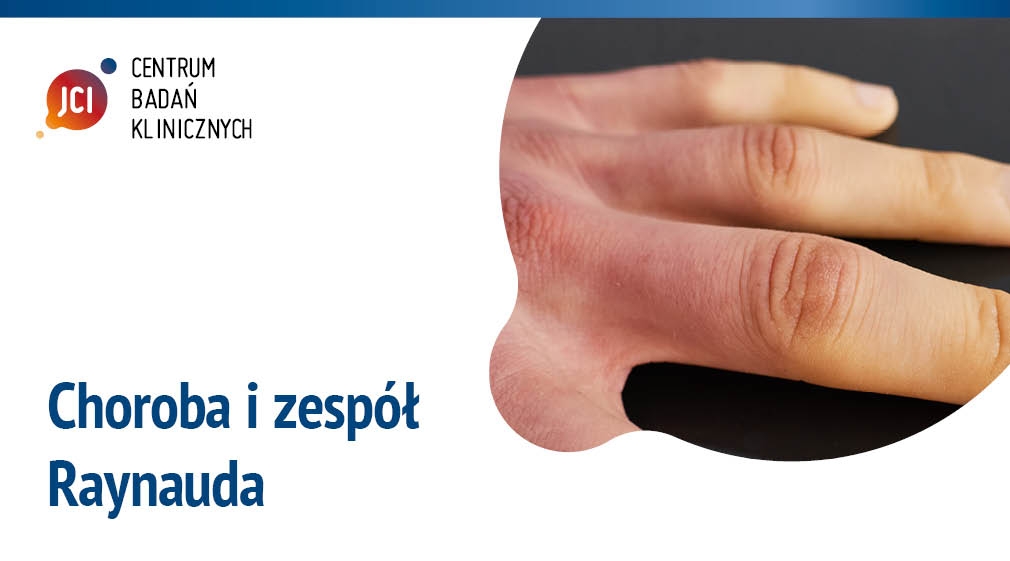
Choroba i zespół Raynauda nie są tym samym schorzeniem, chociaż oba łączy tzw. objaw Raynauda, który cechuje napadowe blednięcie palców rąk lub stóp pod wpływem zimna, silnych emocji lub czynników chemicznych. Różnią się zarówno przyczynami powstawania, jak i samym przebiegiem leczenia. W 1929r. Sir Thomas Lewis wprowadził także nowe określenia na rozróżnienie tych dwóch jednostek chorobowych:
PIERWOTNY OBJAW RAYNAUDA
Znany także, jako choroba Raynauda. Występuje najczęściej u młodych osób, zazwyczaj poniżej 20. roku życia i w znaczącej większości są to kobiety. Zwykle blednięcie pojawia się symetrycznie i nie jest powiązane z niedrożnością tętnic i nadciśnieniem tętniczym, a dodatkowo bardzo rzadko obejmuje kciuk i duży paluch. Większość chorych z pierwotnym objawem Raynauda nie wymaga specjalistycznego leczenia, a objawy bardzo często same ustępują. Ryzyko wystąpienia choroby zwiększa się, jeśli cierpi lub cierpiał na nią ktoś z rodziny, co ma miejsce u ponad 25% chorych.
WTÓRNY OBJAW RAYNAUDA
Inne określenie na zespół Raynauda, cechuje się współistnieniem innych chorób, najczęściej tkanki łącznej lub miażdżycy tętnic. Zespół Raynauda wymaga leczenia, jego brak może prowadzić do owrzodzenia troficznego skóry i w konsekwencji do jej martwicy. Niestety postępowanie lecznicze bardzo często jest nieskuteczne i zwykle opiera się na leczeniu choroby podstawowej oraz łagodzeniu objawów skurczu naczyń krwionośnych. Warto wspomnieć, że zaobserwowanie występowania objawu Raynauda może wyprzedzić pojawianie się innych objawów chorób towarzyszących nawet o kilka lat. Zajęcie kończyn zwykle jest niesymetryczne i zazwyczaj obejmuje wszystkie palce rąk i stóp, a dodatkowo może objawiać się także na małżowinach usznych, nosie, wargach, języku i brodawkach sutkowych. Schorzenie w niemal równym stopniu dotyka obydwu płci, choć nieznacznie częściej są to kobiety. W Europie średnia wieku pacjentów oscyluje w okolicy 47 lat, ale zespół Raynauda może wystąpić niezależnie od wieku i predyspozycji genetycznych.
Zespół Raynauda może wystąpić, jako choroba współtowarzysząca, zwłaszcza w:
- miażdżycy zarostowej kończyn
- toczniu rumieniowatym układowym
- mieszanej chorobie tkanki łącznej
- reumatoidalnym zapaleniu stawów
- zapaleniu wielomięśniowym i skórno-mięśniowym
- guzkowym zapaleniu tętnic
- ziarniniaku Wegenera
- twardzinie układowej
- chorobie Behceta
- zakrzepowo-zarostowym zapaleniu naczyń
- fibromialgii
- zespołach uciskowych (cieśni nadgarstka, zespołu górnego otworu klatki piersiowej)
- wirusowym zapaleniu wątroby typu B i C
PRZYCZYNY POWSTAWANIA OBJAWU RAYNAUDA
Mechanizm powstawania choroby nie jest do końca jasny. Przypuszcza się, że może być wywołany poprzez nadmierną aktywację receptorów α prowadzącą do odruchowego skurczu naczyń krwionośnych. Dzieje się tak głównie pod wpływem zimna lub bodźca stresowego. Zaobserwowano także związek powstawania objawu Raynauda z migrenowymi bólami główy, nieprawidłowym, zbyt niskim ciśnieniem tętniczym oraz dysfunkcją śródbłonka w produkcji odpowiednich ilości substancji wazodylatacyjnych i wazokonstrykcyjnych, co nasila skurcze naczyń. Objawami klinicznymi są głównie nagle pojawiające się sinienie i blednięcie kończyn, zwłaszcza w zimie i przy dużej wilgotności powietrza. W przypadku bagatelizowania objawów może dojść nawet do owrzodzeń i martwicy.
Dla objawu Raynauda charakterystyczne są trzy, następujące po sobie fazy, jednak nie występują one u wszystkich chorych:
1. Faza zblednięcia – poprzez skurcz tętniczek następuje niedokrwienie, czego objawem jest zmiana koloru skóry na kredowoblady i towarzyszące mu zaburzenia czucia
2. Faza zasinienia – skóra przybiera fioletowy odcień skóry, za co odpowiedzialne jest nagromadzenie w splocie podbrodawkowym skóry odtlenowanej krwi żylnej, bardzo często występuje także uczucie zdrętwienia i ból
3. Faza czynnego przekrwienia – skóra jest wyraźnie zaczerwieniona i występuje niewielki obrzęk oraz pieczenie skóry i uczucie gorąca
DIAGNOZA I LECZENIE
Podejrzenie objawu Raynauda potwierdza się zazwyczaj badaniem kapilaroskopowym. Pod specjalnym mikroskopem lekarz jest w stanie dokładnie obejrzeć drobne naczynia kapilarne znajdujące się w okolicy wału paznokciowego i ocenić przepływ krwi oraz ich ilość i kształt. Na podstawie wywiadu lekarskiego, przy obecności nieprawidłowego obrazu pod kapilaroskopem oraz z uwagi na mnogość chorób, których rozwój nierzadko zwiastuje objaw Raynauda, może zostać zlecona również dalsza diagnostyka. Poza badaniami morfologicznymi obejmującymi ocenę wskaźników zapalnych (CRP, OB) oraz obecność wskaźników chorób autoimmunologicznych (ANA1 i ANA2) wskazana będzie także kontrola stężeń hormonów tarczycy. Dodatkowo mogą zostać zlecone badania obrazowe takie, jak USG, w tym USG dopplerowskie naczyń, tomografia komputerowa, czy rezonans magnetyczny celem wykluczenia innych chorób układowych tkanki łącznej, w tym chorób reumatycznych i autoimmunologicznych.
Leczenie choroby Raynauda ma zwykle charakter objawowy i sprowadza się do stosowania zaleceń niefarmakologicznych, takich jak unikanie ekspozycji na zimno, stres, rzucenie palenia oraz odstawienie leków antykoncepcyjnych i preparatów powodujących skurcz naczyń krwionośnych. Pocieszającym jest fakt, że w przypadku pierwotnego objawu Raynauda zdecydowana większość chorych nie wymaga wprowadzania terapii, a w przypadku młodych osób, objawy często ustępują wraz z wiekiem.
W przypadku zespołu Raynauda postępowanie terapeutyczne polega na wprowadzeniu leczenia choroby podstawowej oraz minimalizowania objawów skurczu naczyń, przy czym nie można pomijać znaczenia działań profilaktycznych. Przy ciężkim przebiegu choroby stosuje się blokery kanału wapniowego i α adrenergiczne, azotany, kwas acetylosalicylowy, heparynę, pentoksyfilinę oraz syntetyczne analogi prostaglandyn podawane dożylnie. W najnowszych badaniach wykazano, że podawanie sildenafilu, czyli popularnej Viagry wykazuje dużą efektywność w leczeniu objawu Raynauda. Pacjenci, u których leczenie farmakologiczne nie przyniosło odpowiednich rezultatów oraz którym grozi amputacja kończyny, są poddawani zabiegowi sympatektomii, czyli chirurgicznemu niszczeniu nerwu współczulnego, zaopatrującego naczynia krwionośne.
Uwaga,
informacje zawarte w tym artykule mają charakter ogólny i edukacyjny. Nie stanowią one porady medycznej i nie mogą zastąpić konsultacji z lekarzem lub innym specjalistą medycznym. W przypadku jakichkolwiek pytań dotyczących stanu zdrowia, zawsze należy skonsultować się z wykwalifikowanym pracownikiem służby zdrowia.



